A cirrose hepática pode ser definida anatomicamente como um processo difuso de fibrose e formação de nódulos, acompanhando-se freqüentemente de necrose hepatocelular. Apesar das causas variarem, todas resultam no mesmo processo.
As manifestações clínicas das hepatopatias (doenças do fígado) são diversas, variando de alterações laboratoriais isoladas e silentes até uma falência hepática dramática e rapidamente progressiva. Esse espectro amplo reflete em parte um grande número de processos fisiopatológicos que podem lesar o fígado, e em parte a grande capacidade de reserva do órgão.

Estima-se que aproximadamente 40% dos pacientes com cirrose são assintomáticos. Uma vez que os sintomas se manifestam, no entanto, o prognóstico é severo e os custos econômicos e humanos são altos. A cirrose contabiliza cerca de 26.000 mortes por ano nos E.U.A., e mais de 228.145 anos potenciais de vida perdidos. O paciente com cirrose alcoólica perde em média 12 anos de vida produtiva, muito mais que a cardiopatia (2 anos) e o câncer (4 anos). Esses dados só reforçam a necessidade de um diagnóstico precoce.
Fígado com cirrose visto por laparoscopia
A cirrose pode ser suspeitada quando há achados clínicos ou laboratoriais sugerindo insuficiência hepatocítica. Esses podem ser sutis como fadiga ou hipoalbuminemia ou severos como hemorragia por varizes. De qualquer modo, a evidência de insuficiência hepatocítica requer atitude imediata pelos benefícios potenciais do tratamento e pelo prognóstico reservado da cirrose estabelecida. Conseqüentemente, a investigação etiológica deve proceder paralela ao tratamento, pois o diagnóstico não é encontrado em mais de 30% dos casos.

Os diversos processos patogênicos que podem levar mais freqüentemente à cirrose podem ser vistos na tabela abaixo:
Causas de Cirrose
Hepatite autoimune
Lesão hepática induzida por drogas ou toxinas
Lesão hepática induzida pelo álcool
Hepatite viral B, C, D ou não-B não-C
Doenças metabólicas
Deficiência de a 1-antitripsina
Doença de Wilson
Hemocromatose
Distúrbios vasculares
Insuficiência cardíaca direita crônica
Síndrome de Budd-Chiari
Cirrose biliar
Cirrose biliar primária
Cirrose biliar secundária a obstrução crônica
Colangite esclerosante primária
Atresia biliar
Insuficiência congênita de ductos intra-hepáticos (S. Alagille)
Cirrose criptogênica
HISTÓRIA CLÍNICA
Fatores de Risco
Sexo: Homens: acima de 55 anos estão mais sujeitos a cirrose, doenças biliares e neoplasias hepatobiliares. Mulheres são mais sujeitas a hepatite autoimune quando jovens e na meia-idade, ou cirrose biliar primária acima dos 40 anos (a última é 9 vezes mais freqüente em mulheres do que em homens).
História familiar: A hemocromatose envolve mais homens que mulheres e é associado a diabetes, cardiopatia e pigmentação de pele. A deficiência de alfa-1 antitripsina é associada a doença pulmonar e aparecimento em pacientes mais jovens. A doença de Wilson é sugerida pela coincidência de anormalidades neurológicas e faixa etária mais jovem.
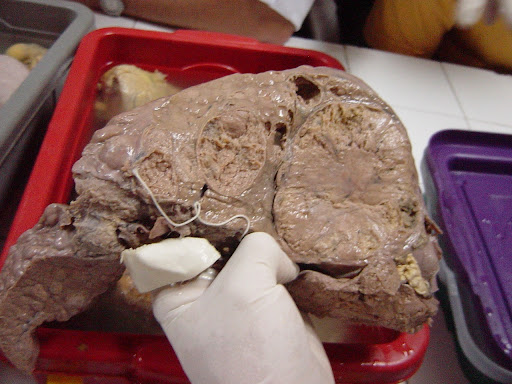
Fígado cirrótico em paciente com hemocromatose
Hábitos pessoais e exposições: dentre todos os fatores, o etilismo merece ênfase especial devido à sua prevalência. Em homens, estima-se que o consumo de 60-80 gramas de álcool por dia por 10 anos estabelece risco para o desenvolvimento de cirrose (em mulheres, 40-60 g).
Antecedentes pessoais: episódios pregressos de hepatite, uso de drogas endovenosas, icterícia ou transfusões sangüíneas aumentam o risco de hepatites virais. Episódios prévios de pancreatite ou hepatite alcoólicas indicam consumo suficiente de álcool para desenvolver cirrose alcoólica. Colecistectomia e cirurgia biliar prévias representam maior risco para desenvolvimento de estenoses biliares e cirrose biliar secundária.
Fatores de Risco
Doenças Hepáticas Associadas
História familiar
Hemocromatose, doença de Wilson, deficiência de a 1-antitripsina, fibrose cística, talassemia
Etilismo (geralmente > 50g/dia)


Cirrose alcoólica, esteatose hepática, hepatite alcoólica
Hiperlipidemia, diabetes, obesidade
Esteatose hepática
Transfusão sangüínea
Hepatites B e C
Doenças autoimunes
Hepatite autoimune, cirrose biliar primária
Medicações
Hepatopatias induzidas por drogas
Exposições parenterais (drogadição, profissionais de saúde)
Hepatites B e C
Homossexualismo masculino
Hepatite B
Colite ulcerativa
Colangite esclerosante primária
História de icterícia ou hepatite
Hepatites virais crônicas ou autoimune, cirrose
Cirurgia hepatobiliar
Estenose dos ductos biliares
SINAIS E SINTOMAS
Inespecíficos:
Fraqueza, adinamia, fadiga, anorexia
Caquexia: por (1) anorexia, (2) má- absorção de nutrientes por diminuição do fluxo de bile e do edema intestinal, (3) redução do estoque hepático de vitaminas hidrossolúveis e micronutrientes, (4) redução do metabolismo hepático e muscular pelo aumento das citocinas e (5) balanço alterado de hormônios que mantém a homeostase metabólica (insulina, glucagon e hormônios tireoidianos).
Equimoses e sangramentos espontâneos
Feminilização: por acúmulo de androstenediona, pode haver ginecomastia, atrofia testicular, eritema palmar e spiders (abaixo)
Spider
Irregularidade menstrual
Encefalopatia
Hipertensão portal: retenção de sódio e água (ascite e edema), hiperesplenismo (trombocitopenia), shunts portossistêmicos (hemorróidas e dilatação venosa em abdome) e varizes esofágicas
Ascite

Neuropatia autonômica
Específicos:
Etilismo: contraturas de Dupuytren, atrofia dos músculos proximais e neuropatia periférica;
Doença de Wilson: pode causar insuficiência hepática aguda com anemia hemolítica; pode se manifestar como cirrose associada a achados neurológicos por envolvimento dos gânglios basais (distúrbios de movimento, tremores, espasticidade, rigidez, coréia e disartria) e anéis de Kayser-Fleisher (por deposição de cobre na membrana de Descemet)
Anéis de Kayser-Fleisher
Hemocromatose: pigmentação cinza metálica em áreas expostas ao sol, genitais e cicatrizes; artropatia das pequenas articulações das mãos, particularmente 2ª e 3ª metacarpofalangeanas;
DIAGNÓSTICO
Exames laboratoriais (ver também artigo específico aqui):
Aminotransferases: lesão hepatocelular
Razão AST/ALT > 2 e AST < 300 UI/L: sugere lesão por álcool
AST e ALT equivalentes, altas em níveis maiores: hepatites virais, isquemia e outros
Elevação isolada de AST: investigar coração, músculos, rins, cérebro, pâncreas e eritrócitos
AST e ALT > 1000: necrose severa (hepatites virais, toxinas e isquemia)
Fosfatase alcalina e gama glutamiltransferase: lesão ductal e colestase
FA > 4 vezes: altamente sugestiva de lesão ductal
Elevação isolada de FA: investigar ossos, córtex adrenal, placenta, intestino, rins e pulmões
Gama glutamiltransferase: eleva-se com o uso de álcool, barbitúricos e outras drogas
Bilirrubinas: colestase
Elevação de BD: colestase
Elevação isolada de BI: síndrome de Gilbert e hemólise
Albumina e tempo de protrombina: função sintética do fígado
Albumina (½ vida 28 d): a redução sustentada para menos de 3 mg/dL sugere hepatopatia
Hipoalbuminemia: investigar enteropatia perdedora de proteínas, nefrose e desnutrição
Tempo de protrombina: prolongado mais que 3 segundos sugere hepatopatia
Exames de imagem (ver artigo específico aqui)
ultra-sonografia
tomografia compudadorizada
Biópsia hepática (ver artigo específico aqui)
TRATAMENTO
Não há um tratamento específico para a cirrose. Como conseqüência de diversas patologias diferentes, o tratamento visa interromper a progressão dessas doenças que, em alguns casos, pode levar também a reversão parcial do grau de cirrose e hipertensão portal.
Além do tratamento da doença de base, o portador de cirrose pode apresentar diversas complicações comuns que devem ser investigadas e tratadas adequadamente, entre elas a hemorragia por varizes esofágicas, a ascite (e peritonite bacteriana espontânea), a desnutrição, a encefalopatia hepática e o hepatocarcinoma.
Diversos tratamento já foram tentados para reverter especificamente o grau de fibrose na cirrose, mas nenhum com real eficácia até o momento. Atualmente, o campo mais promissor é o estudo das células esteladas do fígado, que estão envolvidas no processo de cicatrização e que poderiam reverter as mesmas. Estudos também estão sendo realizados para o uso de células-tronco, que poderiam se diferenciar em hepatócitos e melhorar o funcionamento do fígado, mas os resultados ainda não são animadores e este tipo de tratamento não é realizado fora de pesquisas.
O único tratamento definitivo para a cirrose hepática é o transplante de fígado, onde o fígado cirrótico é subtituído (por um fígado inteiro, no caso de doador cadáver, ou de parte dele, no caso de transplante intervivos). Este tratamento (agora regulamentado por nova portaria), tem uma taxa de sucesso cada vez maior com o aprimoramento da técnica cirúrgica e medicamentos envolvidos.
Nenhum comentário:
Postar um comentário